要点まとめ
- 多血症には、骨髄の異常が原因である「真性多血症(PV)」と、他の病気や状態への反応として起こる「二次性多血症」の2種類があります。
- 最大の危険性は、血液が濃くなることによる血栓症(脳梗塞、心筋梗塞など)のリスク増加です。治療の主目的はこのリスクを低減することです。
- 真性多血症の診断は、血液検査、遺伝子検査(JAK2変異)、骨髄検査などを通じて総合的に行われ、WHOや日本血液学会の基準が用いられます。
- 治療の基本は、ヘマトクリット値を45%未満に抑えるための瀉血(しゃけつ)療法と低用量アスピリンです。高リスク患者には細胞減少療法(ヒドロキシウレア、ルキソリチニブ、最新のロペグインターフェロン アルファ-2bなど)が追加されます。
- 真性多血症は日本の指定難病制度の対象外ですが、適切な治療と生活管理により、長期的に良好な予後が期待できる慢性疾患です。
多血症とPV対策ガイド
健診で「血液が濃い」「赤血球が多い」「多血症の疑い」と言われると、脳梗塞や心筋梗塞になってしまうのではないか、真性多血症と言われたらがんなのではないかと、不安で頭がいっぱいになってしまう方は少なくありません。また、ネット検索をしても専門用語が多く、「真性多血症」と「二次性多血症」の違いが分からず、何から理解すればいいのか迷ってしまうこともあるでしょう。このボックスでは、そうしたモヤモヤを少しずつほどきながら、「今、自分は何を確認し、どんな行動を取ればよいのか」を整理していきます。
多血症は赤血球が増えて血液が粘くなり、血栓症リスクが高まる状態ですが、その背景には骨髄の異常による真性多血症と、低酸素や他の病気への反応として起こる二次性多血症という異なるメカニズムがあります。まずはご自身の状態が「血液疾患のどこに位置づくのか」を押さえることが、過度な不安を減らし、賢く対処していく第一歩です。血液の役割や貧血・白血病・リンパ腫・血小板異常・止血異常などを含めた全体像は、血液疾患完全ガイドで俯瞰できますので、「血液の病気の中で多血症がどのあたりにあるのか」を確認しながら読み進めてみてください。
多血症そのものは「赤血球が増えている状態」を指す総称であり、その原因によって真性多血症と二次性多血症に分かれます。真性多血症では、骨髄の造血幹細胞にJAK2変異などの異常が生じ、エリスロポエチンの指令がなくても赤血球が自律的に増え続け、白血球や血小板も一緒に増えることがあります。一方、二次性多血症では、喫煙や睡眠時無呼吸症候群、慢性肺疾患、高地での生活、腎臓や肝臓の腫瘍などによる「慢性的な低酸素状態」やエリスロポエチンの過剰産生が背景にあり、骨髄そのものは正常です。こうした仕組みの違いや原因別の整理については、多血症(赤血球増加症)の全貌もあわせて読むと、より立体的に理解できるはずです。
最初のステップとして大切なのは、「本当に多血症と言える数値か」と「どのタイプの多血症が疑われるのか」を、検査結果と症状の両面から整理することです。健診票に記載されているヘモグロビン(Hb)値やヘマトクリット(Hct)値、赤血球数、白血球数、血小板数を保管し、過去の変化も含めて主治医に見せられるようにしておきましょう。Hctがどの範囲なら正常で、どのあたりから「多血症を疑うレベル」と考えられるのか、また貧血との違いなど、数値の意味自体を押さえたい場合は、ヘマトクリット(Hct)の解説が役立ちます。そのうえで、JAK2変異検査やEPO値、骨髄検査などが必要かどうか、血液内科専門医と一緒に検討していく流れが一般的です。
真性多血症と診断された場合、治療の大きな目標は「ヘマトクリットを45%未満に保ち、血栓症のリスクを下げること」です。そのために、瀉血で余分な赤血球を減らし、低用量アスピリンで血小板の働きを抑えることが基本となり、年齢や血栓症の既往がある高リスク群では、ヒドロキシウレアやJAK阻害薬、インターフェロン製剤などの細胞減少療法が追加されます。真性多血症は「骨髄増殖性腫瘍(MPN)」という血液の慢性腫瘍グループの一員であり、長期的に骨髄線維症や白血病への移行リスクも意識しながら経過を見る必要がありますが、適切な管理ができれば予後は比較的良好とされています。こうしたMPN全体の位置づけや、日本の診療・公的支援の枠組みまで知りたい方は、骨髄増殖性腫瘍(MPN)のすべても参考になります。
もう一つ重要なのが、「日常生活の中で血栓症リスクをいかに下げるか」という視点です。真性多血症そのものが血栓をつくりやすい土台になるうえに、脱水、喫煙、長時間同じ姿勢でいること(長距離移動やデスクワーク)、肥満などが重なると、静脈血栓症や肺塞栓症のリスクがさらに高まります。こまめな水分補給や適度な運動、禁煙、長時間座りっぱなしを避ける工夫は、治療と同じくらい大切なセルフケアです。特に下肢の深い静脈に血栓ができる深部静脈血栓症(いわゆるエコノミークラス症候群)は、多血症の方でも注意しておきたい合併症の一つですので、症状や予防策を詳しく知りたい場合は、深部静脈血栓症(エコノミークラス症候群)の解説もあわせて確認しておくと安心です。
多血症や真性多血症という言葉を聞くと、「一生付き合う病気なのか」「突然重い合併症が起きないか」と不安になるのは当然のことです。しかし、検査数値と症状を整理し、血液内科専門医と相談しながらリスクに応じた治療と生活管理を続けていけば、長期的に良好な予後が期待できる慢性疾患でもあります。一人で抱え込まず、疑問や心配ごとはメモにして診察時に相談し、自分の病気について少しずつ理解を深めていきましょう。その積み重ねが、「血液が濃い」と言われた不安な日々から、納得して自分らしく暮らせる毎日へとつながっていきます。
多血症の基本
多血症という言葉は、単一の病気ではなく、赤血球が増加する状態の総称です。その原因によって、大きく二つのタイプに分類されます。この違いを理解することは、適切な診断と治療への第一歩となります。
1.1. 多血症の2つのタイプ:「真性多血症」と「二次性多血症」
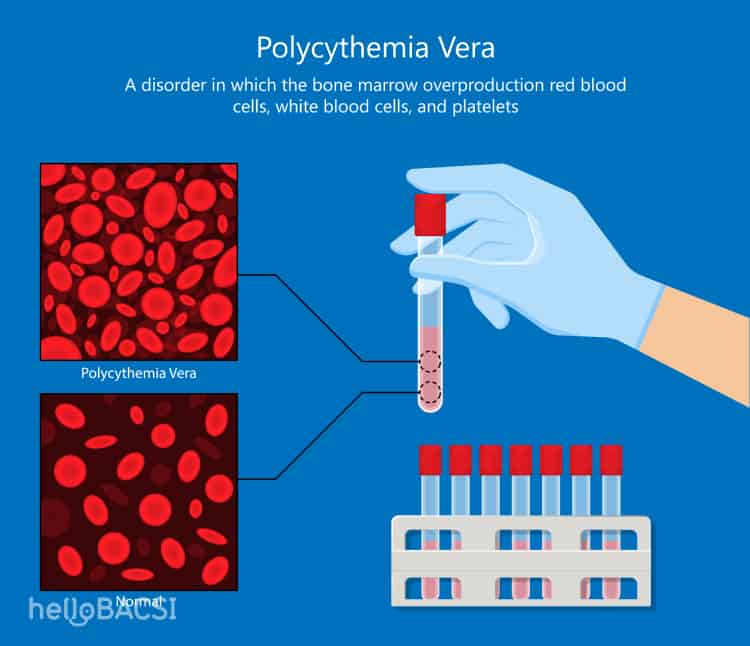
多血症は、その発生機序から「真性多血症」と「二次性多血症」に大別されます3。真性多血症(Polycythemia Vera, PV)は、血液細胞を作り出す骨髄そのものに異常が生じ、自律的に赤血球が過剰生産される血液のがん(骨髄増殖性腫瘍)の一種です。一方、二次性多血症は、骨髄自体は正常であるものの、体の他の部分に存在する原因(例:慢性的な低酸素状態)に反応して、赤血球の産生が促進される状態です4。両者は治療法や管理方針が全く異なるため、正確な鑑別診断が極めて重要です。
1.2. 真性多血症(Polycythemia Vera, PV):骨髄の異常が原因
真性多血症(PV)は、血液細胞の「工場」である骨髄内の造血幹細胞に異常が起こるクローン性の疾患です3。この異常により、工場は制御を失い、主に赤血球を過剰に生産しますが、しばしば白血球や血小板の増加も伴います。PV患者の95%以上で、JAK2(ヤヌスキナーゼ2)遺伝子に特定の変異(V617F変異)が見つかります3。このJAK2遺伝子は、細胞の増殖や分化をコントロールする信号伝達経路(JAK-STAT経路)の重要なスイッチの役割を担っています。V617F変異はこのスイッチを常に「オン」の状態にしてしまい、赤血球産生を促すホルモンであるエリスロポエチン(EPO)からの指令がなくても、細胞が無秩序に増え続けてしまうのです3。
1.3. 二次性多血症:体のSOSサインとしての赤血球増加
二次性多血症は、体が慢性的な酸素不足を感知した結果として生じる、ある意味で合理的な生理的反応です。体は酸素を運ぶ「トラック」である赤血球がもっと必要だと判断し、その生産を増やします4。このタイプの多血症を引き起こす一般的な原因には以下のようなものがあります。
- 喫煙: 喫煙により生じる一酸化炭素は酸素よりもヘモグロビンに結合しやすいため、組織への酸素供給が阻害され、体が低酸素状態と誤認します。
- 慢性閉塞性肺疾患(COPD)などの肺疾患: 肺の機能が低下し、酸素の取り込みが不十分になります。
- 睡眠時無呼吸症候群: 睡眠中に繰り返し呼吸が止まることで、夜間に低酸素状態に陥ります。
- 高地での生活: 標高が高い場所は空気が薄く、酸素濃度が低いため、体が適応しようと赤血球を増やします。
- 心疾患: 心臓のポンプ機能が低下し、全身への酸素供給が滞る場合に起こります。
- 腎疾患や特定の腫瘍: 腎臓や肝臓の一部の腫瘍がエリスロポエチンを過剰に産生することがあります。
症状とリスク
多血症、特に真性多血症(PV)は、その進行が非常に緩やかであるため、多くの患者が長年にわたり無症状で過ごします。しかし、水面下では深刻なリスクが進行している可能性があります。
2.1. なぜ症状に気づきにくいのか?
PVは非常にゆっくりと進行するため、初期段階では自覚症状がほとんどありません1。症状が現れたとしても、頭痛、めまい、倦怠感といった他の多くの疾患でも見られる非特異的なものであるため、見過ごされがちです。そのため、日本で広く普及している人間ドックや職場での定期健診といった健康診断の血液検査で、ヘモグロビン値やヘマトクリット値の異常を指摘されて初めて発見されるケースが非常に多いのが特徴です2。この「偶然の発見」が、重篤な合併症を防ぐ上で極めて重要な役割を果たしています。
2.2. 多血症の代表的な症状
症状はいくつかのカテゴリーに分類できます1。
- 過粘稠度症候群(血液が濃すぎることによる症状):
- 頭痛、めまい、耳鳴り
- 視力障害(かすみ目など)
- 顔面紅潮(特に顔が赤らむ)
- 高血圧
- 真性多血症に特徴的な症状:
- 水原性そう痒(すいげんせいそうよう): 温かいシャワーを浴びたり、入浴したりした後に、全身に激しいかゆみが生じる症状。これはPVに非常に特徴的です5。
- エリスロメリアルジア(肢端紅痛症): 手のひらや足の裏に、焼けるような痛みと赤みを伴う症状。
- 脾臓腫大による症状:
- 腹部膨満感、左上腹部の不快感や痛み
- 早期満腹感(少し食べただけですぐにお腹がいっぱいになる)
日本の患者と医師を対象とした横断調査によると、患者が最も生活の質に影響すると感じている症状は倦怠感、集中力の低下、そしてかゆみでした。一方で、医師が治療において最も重視するのは血栓症リスクの管理であり、患者と医師の間で症状に対する認識にギャップがあることが示されています6。このことは、患者が自身の症状を積極的に医師に伝えることの重要性を物語っています。
2.3. 多血症が本当に危険な理由:血栓症のリスク
多血症、特にPVにおける最大かつ最も深刻な危険は血栓症です1。赤血球が増えすぎてドロドロになった血液は、血管内をスムーズに流れにくくなり、血の塊(血栓)を形成しやすくなります。この血栓が脳の血管で詰まれば脳梗塞、心臓の血管で詰まれば心筋梗塞、肺の血管で詰まれば肺塞栓症といった、生命を脅かす重篤な疾患を引き起こします。日本血液学会(JSH)の診療ガイドラインでも、PV治療の最大の目標は血栓症の発症と再発を予防することであると明確に述べられています7。
2.4. 長期的なリスク:骨髄線維症や白血病への移行
PVは慢性的な疾患であり、長期間経過する中で病状が変化する可能性があります。約10-15%の患者は、骨髄が線維化して正常な血液を作れなくなる「骨髄線維症」に移行することが知られています1。さらに稀ではありますが、数パーセントの患者では、より悪性度の高い「急性骨髄性白血病」に転化するリスクもあります1。
日本における診断と検査
多血症の診断は、単一の検査で確定するものではなく、問診、身体診察、そして段階的な専門検査を組み合わせた総合的なプロセスを経て行われます。
3.1. 診断プロセス:問診から専門検査まで
日本におけるPVの典型的な診断プロセスは以下の通りです3。
- 初期の疑い: 健康診断などの血液検査でヘモグロビン(Hb)値やヘマトクリット(Hct)値の上昇が指摘されることから始まります。
- 問診と身体診察: 医師は、上記で述べたような症状(頭痛、かゆみ、腹部膨満感など)の有無や、過去の血栓症の病歴、家族歴などを詳しく聴取します。また、顔面紅潮や脾臓の腫れがないかを診察します。
- 血液検査(詳細): 赤血球数、白血球数、血小板数の再確認に加え、血清エリスロポエチン(EPO)濃度を測定します。PVでは、骨髄が自律的に赤血球を産生しているため、体はEPOの産生を抑制し、血中EPO濃度は正常値以下になるのが典型的です。一方、二次性多血症ではEPO濃度は正常または高値を示します。
- 遺伝子検査: 血液を用いてJAK2遺伝子変異(V617Fまたはエクソン12変異)の有無を調べます。これが陽性であれば、PVの診断が強く支持されます。
- 骨髄検査(骨髄穿刺・生検): 他の検査で診断が確定しない場合や、骨髄の状態を詳しく評価する必要がある場合に行われます。骨髄を採取し、顕微鏡で細胞の種類や数、線維化の程度などを調べます。PVでは、全系統の血液細胞が増加している(汎骨髄症)所見が見られます8。
3.2. 日本と世界の診断基準:WHOと日本血液学会
PVの診断には、世界保健機関(WHO)が定めた国際的な診断基準が広く用いられています。日本の臨床現場でも、基本的にはこのWHO基準に準拠していますが、日本血液学会(JSH)のガイドラインでは、日本の実臨床に合わせた補足的な情報が提供されています7。
| 基準 | 詳細 | 出典 |
|---|---|---|
| 大基準 1. ヘモグロビン(Hb)値/ヘマトクリット(Hct)値 | 男性: Hb > 16.5 g/dL または Hct > 49% 女性: Hb > 16.0 g/dL または Hct > 48% |
9 |
| 大基準 2. 骨髄生検 | 年齢に対して過形成であり、三系統(赤血球、白血球、血小板系)の増殖(特に巨核球の形態異常を伴う) | 8 |
| 大基準 3. JAK2変異 | JAK2 V617F または JAK2 エクソン12変異の存在 | 3 |
| 小基準 1. 血清エリスロポエチン(EPO)濃度 | 正常範囲未満の低値 | 3 |
診断確定: 大基準の3項目すべてを満たすか、または大基準の最初の2項目と小基準を満たす場合に診断されます。
3.3. リスク分類:治療方針を決める重要なステップ
PVと診断された後、治療方針を決定するために最も重要なのが血栓症のリスク評価です。日本血液学会のガイドラインでは、患者を年齢と過去の血栓症の病歴に基づいて「低リスク」と「高リスク」に分類します7。この分類が、後述する細胞減少療法の適応を判断する上で中心的な役割を果たします。
| リスクレベル | 定義 | 出典 |
|---|---|---|
| 低リスク | 年齢60歳未満 かつ 血栓症の既往なし | 7 |
| 高リスク | 年齢60歳以上 または 血栓症の既往あり | 7 |
多血症の治療法:科学的根拠に基づく選択肢
多血症の治療目標は、完治ではなく、血栓症などの合併症を予防し、症状をコントロールすることで、健康な人と変わらない生活の質(QOL)と生命予後を維持することです。
4.1. すべての患者に共通する基本治療
リスク分類にかかわらず、すべてのPV患者に対して行われる基本的な治療が2つあります。
- 瀉血(しゃけつ)療法: これは、定期的に血液を抜き取る(献血に似ています)ことで、過剰な赤血球を物理的に減らし、ヘマトクリット(Hct)値を直接下げる、最も基本的で重要な治療法です。目標はHct値を45%未満に維持することであり、これにより血栓症のリスクが大幅に低下することが、大規模臨床試験(CYTO-PV研究)で証明されています7。
- 低用量アスピリン療法: アスピリンには血小板の機能を抑制し、血液を固まりにくくする作用があります。禁忌がなければ、心血管イベントを予防するために、すべてのPV患者に推奨されます(ECLAP研究)7。
4.2. 高リスク患者への追加治療:細胞減少療法
高リスクに分類される患者や、瀉血だけではHct値をコントロールできない場合、あるいは脾臓腫大や全身症状が強い場合には、骨髄での過剰な血液細胞の生産自体を抑える「細胞減少療法」が追加されます。日本国内で承認され、使用されている主な薬剤は以下の通りです。
| 薬剤名(一般名/商品名) | 作用機序 | 主な適応 | 主な副作用(PMDA情報より) | 出典 |
|---|---|---|---|---|
| ヒドロキシウレア(ハイドレア®) | DNA合成を阻害し、細胞増殖を抑制する経口化学療法薬 | 高リスク患者に対する第一選択薬 | 骨髄抑制(貧血、白血球減少など)、皮膚・口腔潰瘍 | 10 |
| ルキソリチニブ(ジャカビ®) | JAK1/JAK2阻害薬。異常なJAK-STATシグナル伝達経路を標的とする分子標的薬 | ヒドロキシウレアに抵抗性または不耐容の患者。脾腫や全身症状のコントロールに優れる | 貧血、血小板減少、感染症(帯状疱疹など) | 11 |
| ロペグインターフェロン アルファ-2b(ベスレミ®) | 長時間作用型の新規インターフェロン製剤。免疫系を調整し、JAK2変異アレル量を減少させる可能性も | 既存治療で効果不十分または不適格な患者。若年者にも選択肢となりうる | 精神神経障害(抑うつなど)、甲状腺機能異常、肝機能障害、インフルエンザ様症状 | 12 |
注意: これらの薬剤の使用は、専門医による慎重な判断と管理のもとで行われる必要があります。副作用やリスクについては、必ず主治医に確認してください。
特に、2023年3月に日本で承認されたロペグインターフェロン アルファ-2b(ベスレミ®)は、化学療法ではない新しい作用機序を持つ治療選択肢として注目されています。日本のPV患者を対象とした臨床試験では、長期的な安全性と有効性が示されており13、特に若年層の患者にとって新たな希望となる可能性があります。その使用にあたっては、医薬品医療機器総合機構(PMDA)が策定した医薬品リスク管理計画(RMP)に基づき、適切な安全対策が講じられています14。
4.3. 二次性多血症の治療:原因へのアプローチ
二次性多血症の治療は、PVとは全く異なり、根本原因の解決に焦点を当てます15。例えば、喫煙が原因であれば禁煙指導、睡眠時無呼吸症候群であればCPAP(持続陽圧呼吸療法)装置の使用、心肺疾患が原因であればその治療を優先します。原因を取り除くことで、赤血球数は自然に正常化することが期待されます。瀉血は、症状が強い場合や血栓症リスクが非常に高いと判断された場合に限定的に行われることがあります。
予後と日常生活の管理
PVと診断されると、多くの患者さんは将来への不安を感じるかもしれません。しかし、適切な治療と自己管理によって、多くの患者さんは良好な長期予後を期待できます。
5.1. 多血症の平均余命と予後
適切な治療を受けているPV患者の生命予後は、一般的に良好です。いくつかの研究では、平均生存期間は診断から20年近く、あるいはそれ以上と報告されており、特に若年で診断された場合は健常者と大差ない余命が期待できるとされています3。ただし、予後は年齢、血栓症の既往、白血球数などの様々な要因に影響されます。日本のコホート研究では、主な死因は血栓症、骨髄線維症や白血病への移行、そして二次がんであることが示されています16。定期的な通院と医師の指示に従うことが、良好な予後を維持する鍵となります。
5.2. 食事と生活習慣でできること
薬物治療と並行して、日常生活でのセルフケアも非常に重要です。特定の食品がPVを治すという科学的根拠はありませんが、以下の生活習慣は血栓症リスクを低減し、QOLを向上させる上で役立ちます17。
- 十分な水分補給: 脱水は血液を濃くし、血栓のリスクを高めます。意識的に水分を摂取することが重要です。
- 適度な運動: ウォーキングなどの定期的な運動は、血行を促進し、心血管系の健康を維持するのに役立ちます。
- 禁煙: 喫煙は血栓症の強力なリスク因子であり、PV患者にとっては絶対に避けるべきです。
- 皮膚のケア: かゆみの症状がある場合は、保湿剤の使用、熱いお風呂を避ける、肌を掻きむしらないといった対策が有効です。
- 温度管理: 高温の環境や長時間の入浴は脱水につながるため注意が必要です。
5.3. 日本の患者さんの声:治療で重視すること
前述の通り、日本のPV患者さんを対象とした調査6では、医師が血栓症予防という客観的指標を最優先するのに対し、患者さんは日々の生活の質に直結する「かゆみ」「倦怠感」「病気が進行することへの不安」といった主観的な側面に強い関心を持っていることが浮き彫りになりました。この結果は、患者が自身の感じている症状や不安を遠慮なく医療チームに伝え、治療目標を共有することの重要性を示唆しています。良好なコミュニケーションが、より満足度の高い治療へと繋がります。
日本の医療制度とサポート
日本国内で多血症の治療を受けるにあたり、公的な医療制度や患者支援体制について知っておくことは、経済的・精神的な負担を軽減する上で役立ちます。
6.1. 公的医療保険と医療費について
真性多血症や二次性多血症の診断・治療にかかる費用の大部分は、公的医療保険(国民健康保険や社会保険など)の対象となります。自己負担割合は通常1割から3割ですが、高額な治療が長期にわたる場合でも、「高額療養費制度」を利用することで、1ヶ月の医療費の自己負担額を所得に応じた上限額までに抑えることができます。
6.2. 【重要】指定難病制度と多血症
患者さんからよくある質問の一つに、「真性多血症は指定難病ではないのか?」というものがあります。結論から言うと、2024年6月現在、真性多血症(PV)は、厚生労働省が定める指定難病の対象疾患には含まれていません1819。指定難病に認定されると、医療費助成の対象となりますが、PV患者は現時点ではこの制度による助成を受けることはできません。この点は、同様の骨髄増殖性腫瘍である本態性血小板血症や原発性骨髄線維症が指定難病であることとの違いであり、患者さんの間で混乱が生じやすいポイントです。
6.3. 患者支援団体と相談窓口
同じ病気を抱える他の患者と繋がり、情報を交換することは、精神的な支えとなります。日本には、骨髄増殖性腫瘍(MPN)の患者と家族を支援する認定NPO法人「MPN-JAPAN」などの患者会が存在します20。また、多くのがん診療連携拠点病院では、がん相談支援センターが設置されており、療養生活に関する様々な相談に応じています21。
結論:多血症と向き合い、賢く管理するために
多血症、特に真性多血症(PV)は、血液のがんの一種であり、生涯にわたって付き合っていく必要のある慢性疾患です。しかし、この記事で解説したように、その病態は科学的に解明が進んでおり、診断法や治療法も確立・進歩しています。治療の主目標である血栓症を予防し、症状を適切にコントロールすることで、多くの患者さんは健康な人と変わらない生活を送ることが可能です。重要なのは、健康診断で「血液が濃い」と指摘された際に放置せず、必ず血液内科専門医を受診することです。そして、診断後は定期的な通院を欠かさず、医師と良好なパートナーシップを築き、治療方針について十分に話し合うことが大切です。本稿が、多血症と診断された方、あるいはその疑いがあると指摘された方々が、病気を正しく理解し、前向きに治療に取り組み、より良い人生を歩むための一助となれば幸いです。
免責事項この記事は情報提供のみを目的としており、専門的な医学的アドバイスに代わるものではありません。健康上の問題や症状がある場合は、必ず資格のある医療専門家にご相談ください。
よくある質問 (FAQ)
Q1: 真性多血症は遺伝しますか?
真性多血症(PV)は、JAK2遺伝子の後天的な変異(生まれた後に起こる変異)によって発症するため、親から子へ遺伝する病気ではありません。しかし、家族内で血液疾患のリスクが高い家系も稀に存在するため、血縁者に同様の病気の方がいる場合は、医師に伝えておくと良いでしょう。
Q2: 食事療法だけで多血症を治すことはできますか?
現在のところ、食事療法だけで多血症(特に真性多血症)を治癒させるという科学的根拠はありません17。ただし、十分な水分補給やバランスの取れた食事は、血栓症のリスクを管理し、全体的な健康状態を維持する上で非常に重要です。食事については、必ず専門医の治療と並行して行う補助的な管理方法と捉えてください。
Q3: 瀉血はどのくらいの頻度で行うのですか?
瀉血の頻度は、個々の患者さんのヘマトクリット値によって大きく異なります。治療初期は、ヘマトクリット値を目標の45%未満に下げるために、週に1回など頻繁に行うことがあります。目標値に達して安定した後は、数ヶ月に1回など、頻度は少なくなります。主治医が血液検査の結果を見ながら、最適なスケジュールを決定します。
参考文献
- Mayo Clinic. 真性红细胞增多症- 症状与病因 [インターネット]. Rochester (MN): Mayo Foundation for Medical Education and Research; [引用日: 2025年6月19日]. Available from: https://www.mayoclinic.org/zh-hans/diseases-conditions/polycythemia-vera/symptoms-causes/syc-20355850
- 国立長寿医療研究センター. 多血症について [インターネット]. 大府市: 国立長寿医療研究センター; [引用日: 2025年6月19日]. Available from: https://www.ncgg.go.jp/hospital/iryokankei/letter/101.html
- MSDマニュアル プロフェッショナル版. 真性多血症 [インターネット]. Kenilworth (NJ): Merck & Co., Inc.; [引用日: 2025年6月19日]. Available from: https://www.msdmanuals.cn/professional/hematology-and-oncology/myeloproliferative-disorders/polycythemia-vera
- Wikipedia. 红细胞增多症 [インターネット]. San Francisco (CA): Wikimedia Foundation, Inc.; [引用日: 2025年6月19日]. Available from: https://zh.wikipedia.org/zh-cn/%E7%BA%A2%E7%BB%86%E8%83%9E%E5%A2%9E%E5%A4%9A%E7%97%87
- Sones J, et al. Iron deficiency and phlebotomy in patients with polycythemia vera. Blood. 2024. [引用日: 2025年6月19日]. doi:10.1182/blood.2024025170. Available from: https://pubmed.ncbi.nlm.nih.gov/39528901/
- Edahiro Y, Kirito K, Shimoda K, et al. A cross-sectional survey of symptoms and daily living among patients with polycythemia vera and their treating physicians in Japan. Hematology. 2023;28(1):2227817. doi:10.1080/16078454.2023.2227817. Available from: https://www.tandfonline.com/doi/full/10.1080/16078454.2023.2227817
- 日本血液学会. 造血器腫瘍診療ガイドライン 2024年版 第1部 第4章 骨髄増殖性腫瘍 [インターネット]. 東京: 日本血液学会; 2024 [引用日: 2025年6月19日]. Available from: http://www.jshem.or.jp/gui-hemali/1_4.html
- Arber DA, Orazi A, Hasserjian RP, et al. The 2016 revision to the World Health Organization classification of myeloid neoplasms and acute leukemia. Blood. 2016;127(20):2391-405. doi:10.1182/blood-2016-03-643544. Available from: https://ashpublications.org/blood/article/127/20/2391/35222/The-2016-revision-to-the-World-Health
- MDCalc. World Health Organization (WHO) Diagnostic Criteria for Polycythemia Vera [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.mdcalc.com/calc/10576/world-health-organization-who-diagnostic-criteria-polycythemia-vera
- MSDマニュアル 家庭版. 真性多血症 [インターネット]. Kenilworth (NJ): Merck & Co., Inc.; [引用日: 2025年6月19日]. Available from: https://www.msdmanuals.com/ja-jp/home/13-%E8%A1%80%E6%B6%B2%E3%81%AE%E7%97%85%E6%B0%97/%E9%AA%A8%E9%AB%84%E5%A2%97%E6%AE%96%E6%80%A7%E7%96%BE%E6%82%A3/%E7%9C%9F%E6%80%A7%E5%A4%9A%E8%A1%80%E7%97%87
- 医薬品医療機器総合機構. ジャカビ錠5mg に関する資料 [インターネット]. 東京: PMDA; 2014 [引用日: 2025年6月19日]. Available from: https://www.pmda.go.jp/drugs/2014/P201400093/300242000_22600AMX00759_B100_1.pdf
- Kirito K. [Novel treatment strategies for polycythemia vera: focus on ropeginterferon alfa-2b]. Rinsho Ketsueki. 2024;65(5):435-442. doi:10.11406/rinketsu.65.435. Available from: https://pubmed.ncbi.nlm.nih.gov/40350277/
- Komatsu N, Kirito K, Waki M, et al. Long-term safety and efficacy of ropeginterferon alfa-2b in Japanese patients with polycythemia vera. Int J Hematol. 2024. doi:10.1007/s12185-024-03884-y. Available from: https://pubmed.ncbi.nlm.nih.gov/39361233/
- 医薬品医療機器総合機構. ベスレミ皮下注250µgシリンジ ベスレミ皮下注500µgシリンジ 医薬品リスク管理計画(RMP)[インターネット]. 東京: PMDA; [引用日: 2025年6月19日]. Available from: https://www.pmda.go.jp/RMP/www/672247/a550fb1b-7e11-4ff7-a777-46fec1aa215b/672247_4291467G1021_006RMP.pdf
- こころみクリニック. 【血液専門医が解説】二次性多血症の症状・診断・治療 [インターネット]. 東京: こころみクリニック; [引用日: 2025年6月19日]. Available from: https://ueno-okachimachi-cocoromi-cl.jp/knowledge/polycythemia/
- Edahiro Y, Ohishi K, Gotoh A, et al. A NATIONWIDE SURVEY OF JAPANESE PATIENTS WITH POLYCYTHEMIA VERA. EHA Library. 2021 Jun 9; 324827. Available from: https://library.ehaweb.org/eha/2021/eha2021-virtual-congress/324827/yoko.edahiro.a.nationwide.survey.of.japanese.patients.with.polycythemia.vera.html
- Ubie. 多血症を改善させる食事はありますか? [インターネット]. 東京: Ubie株式会社; [引用日: 2025年6月19日]. Available from: https://ubie.app/byoki_qa/clinical-questions/6_psh_0m5q2
- 厚生労働省. 指定難病 [インターネット]. 東京: 厚生労働省; [引用日: 2025年6月19日]. Available from: https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000084783.html
- 難病情報センター. Japan Intractable Diseases Information Center [インターネット]. 東京: 公益財団法人 難病医学研究財団; [引用日: 2025年6月19日]. Available from: https://www.nanbyou.or.jp/
- Edahiro Y, Kirito K, Sugimoto Y, Komatsu N. A cross-sectional survey of symptoms and daily living among patients with polycythemia vera and their treating physicians in Japan. Blood. 2023; [引用日: 2025年6月19日]. Available from: https://www.tandfonline.com/doi/abs/10.1080/16078454.2023.2227817
- 国立がん研究センター. 血液腫瘍科 | 国立がん研究センター 中央病院 [インターネット]. 東京: 国立がん研究センター; [引用日: 2025年6月19日]. Available from: https://www.ncc.go.jp/jp/ncch/clinic/hematology/index.html