医学的監修:
森内 浩幸 医師
長崎大学大学院医歯薬学総合研究科 小児科学 教授
日本小児感染症学会 理事長
この記事の科学的根拠
この記事は、入力された研究報告書で明示的に引用されている最高品質の医学的根拠にのみ基づいています。以下のリストには、実際に参照された情報源と、提示された医学的指導との直接的な関連性のみが含まれています。
- 厚生労働省・国立感染症研究所: 麻疹、風疹、水痘、手足口病、伝染性紅斑などの感染症に関する定義、症状、および公衆衛生上の指導は、これらの国の機関が公表する情報とガイドラインに基づいています。
- 日本小児科学会: 予防接種の推奨事項や、学校保健安全法に基づく登園・登校の基準に関する解説は、同学会の提言に基づいています。
- 日本川崎病学会: 川崎病の診断基準と症状に関する記述は、同学会が発行する最新の「川崎病診断の手引き」に準拠しています。
- 国際的な臨床診療ガイドライン(例:NICE, RCH Melbourne): 発熱した子供の評価、重篤な兆候の特定、および受診のタイミングに関する基準は、英国国立医療技術評価機構(NICE)やオーストラリアの王立小児病院メルボルン(RCH)などの国際的に認められたガイドラインに基づいています34。
要点まとめ
- 子供の発熱と発疹では、熱の高さよりも「機嫌・活気、水分補給、呼吸状態」といった全身状態の観察が最も重要です。
- 「押しても消えない発疹(点状出血)」、「ぐったりして反応が鈍い」、「生後3ヶ月未満の38℃以上の発熱」は、直ちに救急受診が必要な危険なサインです。
- 発疹症の多くはウイルス性で自然に治癒しますが、溶連菌感染症のように抗菌薬が必要なものや、川崎病のように専門的治療が必須な重篤な病気も隠れています。
- 麻疹、風疹、水痘など、重い合併症を引き起こす可能性のある感染症は、ワクチン接種によって確実に予防することが可能です。
- 保護者の方が「何かがおかしい」と感じる直感は非常に重要です。判断に迷う場合は、自己判断せずにかかりつけ医に相談してください。
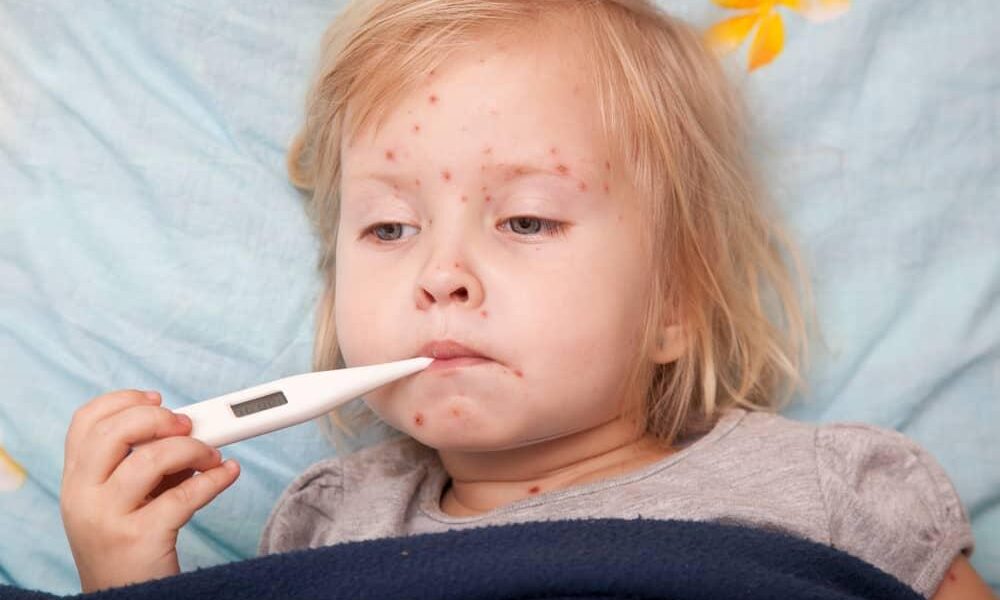
子どもの発熱と発疹が同時に出たときの判断ガイド
お子さんに突然「熱と発疹」が同時に出ると、「重い病気ではないか」「今すぐ受診すべきか」と強い不安に押しつぶされそうになりますよね。しかも、時間帯が夜間や休日だと、救急に行くべきか、翌朝まで様子を見てよいのかの判断もとても難しく感じられるはずです。この記事本体では、まさにその「発熱+発疹」が出たときに保護者が迷いやすいポイントを、医師の視点からていねいに整理していますので、この補足ガイドと合わせて冷静に状況を整理していきましょう。
“`
まず大切なのは、「どの病気か」をいきなり当てようとするより前に、「全身状態」と「危険なサイン」の有無を落ち着いて確認することです。本文で解説されているように、機嫌・活気、水分摂取やおしっこの回数、呼吸の様子を総合的に見ることで、緊急度のおおよその目安をつけることができます。そのうえで、どのような発疹がどの病気に多いのかを知っておくと、医療機関に相談するときにも状況を具体的に説明しやすくなります。発熱や発疹を含めた子どもの病気全体の見通しをつかむには、サイト全体の方針と基本的な考え方をまとめた小児科の総合ガイドも一緒に目を通しておくと安心材料になるでしょう。
発熱と発疹が同時期に現れる背景には、多くの場合、ウイルス性の発疹症があります。本文で紹介されているように、例えば突発性発疹では「数日間の高熱が続いたあと、解熱とともに体幹中心に淡いピンクの発疹が出る」という特徴的な経過をたどりますし、手足口病では「手のひら・足の裏・口の中に小さな水疱が出る」といったパターンがあります。また、りんご病のように頬が赤くなったり、水痘のように全身の水疱がさまざまな段階で混在したりと、病気ごとに「出方」が違います。こうした典型的な経過をもう少し詳しく知りたい場合は、突発性発疹だけを取り上げて経過や登園の目安まで解説している赤ちゃんの突発性発疹 完全ガイドも参考になります。
次のステップとしては、「これは緊急受診レベルなのか、当日中の受診でよいのか、それとも自宅で様子を見られるのか」を線引きすることです。本文では、押しても消えない発疹(点状出血・紫斑)、ぐったりして呼びかけに反応しない、息が苦しそうといった「赤信号」のサインがリストアップされていました。これらが一つでも当てはまれば、夜間や休日であっても救急受診が必要です。一方で、蚊に刺されたような盛り上がった発疹があちこちに出てかゆがっている、あるいは手足に小さな水疱が集中している場合など、見た目が似ていて紛らわしいケースも少なくありません。そのようなときは、蕁麻疹や手足口病など6つの代表的な原因を整理している蚊に刺されに似た発疹の見分け方ガイドを併せて読むと、どのような発疹がどの病気に多いのかイメージしやすくなるでしょう。
危険なサインがなく、医師によってウイルス性発疹症などと判断された場合でも、「どうやってつらさを減らしてあげるか」という視点はとても大切です。本文でも触れられているように、発熱そのものをゼロにするのではなく、水分補給を保ちながら、必要に応じて解熱剤で「眠れないほどのつらさ」を和らげることが基本になります。同時に、発疹部分のかゆみや乾燥を放置すると、かき壊しからとびひなどの二次感染につながることもあります。乾燥した赤い発疹への科学的なスキンケアや家庭での具体的なケア手順については、赤ちゃんの肌トラブル完全ガイドが具体的なヒントになります。
一方で、「明らかな発疹がないのに高熱が続く」「発疹は薄いが、どう見ても元気がない」といったケースでは、原因がはっきりしないまま重い病気が隠れていることもあります。本文でも、発熱が4〜5日以上続く場合や、月齢が低い赤ちゃんの高熱では、細菌感染症や川崎病などを念頭に早めの受診が勧められていました。そのような「原因がよく分からない発熱」について、定義や考えられる背景、家庭でのケアと受診の目安をまとめているのが子どもの原因不明の発熱ガイドです。記事本体の「危険なサイン一覧」と組み合わせて読むことで、受診のタイミングをより自信を持って判断しやすくなるはずです。
お子さんの発熱と発疹は、保護者にとって毎回が試験のように感じられる出来事ですが、「全身状態をまず確認する」「危険なサインを知っておく」「代表的な発疹症のパターンを大まかに理解する」というステップを押さえれば、多くの場面で落ち着いて対応できるようになります。今回の記事とここで紹介した関連ガイドを道しるべに、「過度に心配しすぎず、しかし迷ったときには早めに受診する」というバランスを意識しながら、お子さんの回復を一緒に見守っていきましょう。
“`
まず慌てずに観察を。「見るべきポイント」で冷静に状況把握
お子さんの体に異変を見つけたとき、保護者の方が最初に行うべき最も重要なことは、慌てずに「お子さんの全身状態を客観的に観察する」ことです。小児科医が診察で最も重視するのも、病名そのものより「子供がどれくらいつらそうか(Sick or Not Sick)」という点です3。この章では、ご家庭でできる観察のポイントを具体的に解説します。
お子さんの「全身状態」を見極める
熱の高さや発疹の派手さ以上に、以下の3つのポイントがお子さんの状態を判断する上で極めて重要です。
機嫌と活気 (Mood and Activity Level)
熱があっても、時々笑顔が見られたり、好きなおもちゃで遊んだりする元気があれば、重症である可能性は低いと考えられます3。一方で、以下のような状態は注意が必要です。
- ぐったりしている (Lethargy): 呼びかけへの反応が鈍い、視線が合わない、ほとんど動かない。
- 刺激しないと起きない (Difficult to Rouse): 普段より明らかに長く眠り、体を揺さぶらないと目を覚まさない3。
- 不機嫌で泣きやまない (Irritability): 何をしてもあやすことができず、甲高い声で泣き続ける3。
これらのサインは、単なる不快感以上の、中枢神経系への影響などを含む重篤な状態を示唆している可能性があります。
水分補給と食欲 (Hydration and Appetite)
発熱時は汗などで体から水分が失われやすいため、脱水症は最も警戒すべき合併症の一つです。
- 水分摂取: 少量ずつでも水分(母乳、ミルク、麦茶、経口補水液など)を飲めているかを確認してください。口の中の痛み(例えば手足口病など)で飲みたがらない場合もあります5。
- 尿の回数と量: おしっこが半日以上出ていない、または量が極端に少ない場合は、脱水が進んでいるサインです。おむつがいつもより軽い、色が濃いなども目安になります3。
食欲不振は多くの病気で見られますが、水分さえ摂れていれば緊急性は少し下がります。しかし、水分摂取が困難な場合は、速やかな医療機関の受診が必要です。
呼吸の状態 (Respiratory Status)
呼吸の様子は、肺や心臓の状態を示す重要なバロメーターです。
- 呼吸が速い (Tachypnea): 安静にしている状態で、年齢ごとの目安を超える速さで呼吸している(例:1歳以上で1分間に40回以上)3。
- 努力呼吸 (Increased Work of Breathing): 息を吸うときに小鼻がひくひくする(鼻翼呼吸)、鎖骨の上や肋骨の間がへこむ(陥没呼吸)、肩を上下させて息をしている(肩呼吸)3。
- 異常な呼吸音 (Abnormal Sounds): 息を吐くときに「ゼーゼー」「ヒューヒュー」という音がする(喘鳴)、または「うーん、うーん」とうなるような呼吸(呻吟)が聞こえる3。
これらの呼吸の異常は、肺炎やクループ、さらには全身状態の悪化を示している可能性があり、緊急の対応を要します。
「熱」の特徴を掴む
保護者の方は熱の高さに一喜一憂しがちですが、熱そのものは体が病原体と戦っている証拠でもあります。重要なのは、熱の絶対値よりも「熱の高さと全身状態のバランス」です3。例えば、熱が40℃あっても比較的元気に遊べている子と、38.5℃でぐったりして反応が鈍い子とでは、後者の方がはるかに心配な状態です。ただし、発熱の期間は重要な情報です。普通のウイルス感染症(いわゆる風邪)であれば、発熱は3~4日で落ち着くことがほとんどです。もし解熱剤を使ってもすっきりせず、発熱が4~5日以上続く場合は、単なる風邪ではない可能性(細菌感染症の合併、川崎病など)を考え、医療機関を受診すべきです3。
「発疹」の種類を見分ける
発疹の見た目や広がり方は、原因を推測する上で大きな手がかりとなります6。
- 形態 (Morphology):
- 分布と広がり方 (Distribution and Spread):
- どこから始まったか(顔、お腹、手足など)。
- どのように広がったか(顔から足先へ、体の中心から末端へなど)。例えば、麻疹は顔から体へ、そして手足へと順に広がっていく特徴があります8。
- 色と性状 (Color and Texture):
- 鮮やかな赤色か、淡いピンク色か。
- 猩紅熱のように、触るとザラザラした紙やすりのような感触(Sandpaper-like rash)か6。
- かゆみの有無 (Presence of Itching):
- 水痘や蕁麻疹では強いかゆみを伴いますが、突発性発疹ではかゆみがないことが多いです6。
押しても消えない発疹?「グラス・テスト」の実践方法
数ある発疹の中で、最も注意が必要なのが「押しても消えない発疹」です。これは点状出血(Petechiae)や紫斑(Purpura)と呼ばれ、重篤な細菌感染症(特に髄膜炎菌感染症)や血小板の異常を示唆するサインであり、医学的に極めて重要視されます9。ご家庭で簡単に確認できる「グラス・テスト」の方法は以下の通りです。
- 透明なガラスのコップやグラスを用意します。
- 発疹のある部分に、コップの側面をしっかりと押し当てます。
- コップを通して発疹の色を確認します。
- 色が消える(Blanching): 発疹が圧迫されて見えなくなる場合。これは血管が拡張しているだけで、緊急性は低いことが多いです(例:ウイルス性発疹)。
- 色が消えない(Non-blanching): 圧迫しても発疹がはっきりと見える場合。これは血管から皮膚の下へ血液が漏れ出していることを意味します9。
この「押しても消えない発疹」を見つけた場合は、時間や曜日に関わらず、直ちに救急医療機関を受診してください。このシンプルなテストが、お子さんの命を救うきっかけになることもあります。
これは救急?ためらわずに受診すべき「危険なサイン」
前章の観察ポイントを踏まえ、ここでは特に緊急を要する「危険なサイン」をまとめます。これらのサインは、お子さんの体が危険な状態にあることを示しており、一刻も早い医療介入が必要です。自己判断で様子を見ることなく、ためらわずに救急車を呼ぶか、夜間・休日の救急外来を受診してください。
月齢別の注意点
乳幼児、特に低月齢の赤ちゃんは免疫機能が未熟で、病気の進行が非常に速いことがあります。そのため、年齢に応じた特別な注意が必要です。
- 生後3ヶ月未満 (Under 3 months): この月齢の赤ちゃんが38℃以上の熱を出した場合、それは常に医学的な緊急事態と見なされます。重篤な細菌感染症(敗血症や髄膜炎など)のリスクが非常に高いため、たとえ見た目が元気そうに見えても、直ちに医療機関で精密検査を受ける必要があります3。
- 生後3~6ヶ月 (3 to 6 months): この月齢で39℃以上の高熱が出た場合も、重症感染症のリスクを考慮し、早めに医療機関を受診することが推奨されます3。
緊急受診チェックリスト
以下の表は、国際的な小児救急診療ガイドラインなどを参考に、保護者の方が緊急度を判断しやすくまとめたものです3。赤信号の項目が一つでも当てはまる場合は、夜間や休日であっても、すぐに救急外来を受診してください。
| 緊急度 | サイン | 考えられる状態 |
|---|---|---|
| 赤:すぐに救急受診 | 押しても消えない発疹(点状出血・紫斑)がある9 | 髄膜炎菌感染症、敗血症、重度の血小板減少症 |
| 生後3ヶ月未満で38℃以上の発熱3 | 重篤な細菌感染症(敗血症、髄膜炎など) | |
| ぐったりして、呼びかけへの反応が鈍い、または起きない3 | 意識障害、脳炎・脳症、重度の脱水 | |
| うなるような呼吸、肩で息をする、呼吸が速い(例:1分間に60回以上)3 | 肺炎、気管支炎、呼吸不全 | |
| 唇や指先が紫色(チアノーゼ)3 | 低酸素血症、重度の呼吸・循環不全 | |
| けいれんが起きた3 | 熱性けいれん、脳炎・脳症 | |
| 水分が全く摂れず、おしっこが半日以上出ていない3 | 重度の脱水症 | |
| 激しい頭痛や、首を痛がって曲げられない(項部硬直)3 | 髄膜炎 | |
| 黄:当日中に医療機関へ | 機嫌が非常に悪く、ずっと泣きやまない3 | 強い痛み、中耳炎、脳圧亢進の可能性 |
| 水分は摂れるが、食欲がなく、元気がない3 | 中等度の脱水、全身状態の悪化 | |
| 発熱が4-5日以上続いている3 | 細菌感染症の合併、川崎病など | |
| 発疹が水ぶくれになり、痛がったり、ひどくかゆがったりする10 | 水痘、ヘルペス感染症、細菌の二次感染 | |
| 耳をひどく痛がる、目やにがひどい11 | 急性中耳炎、細菌性結膜炎 | |
| 緑:おうちでケアを続け、様子を見る | 熱はあるが、比較的機嫌が良く、活気がある3 | 軽症のウイルス感染症 |
| 水分が十分に摂れている3 | 脱水のリスクが低い | |
| 発疹にかゆみはあるが、眠れている12 | 軽度のアレルギー反応やウイルス性発疹 | |
| 食欲は落ちているが、少しは食べられる5 | 全身状態が比較的保たれている |
このチェックリストはあくまで目安です。保護者の方が「いつもと様子が違う」「何かがおかしい」と感じた場合は、その直感を信じて医療機関に相談することが何よりも大切です。
子供によく見られる発疹症10選:症状・原因・ホームケアの完全ガイド
この章では、子供の発熱と発疹の原因として代表的な10の疾患を、ウイルス性疾患と細菌性・その他の疾患に分けて詳しく解説します。それぞれの疾患について、症状の経過、原因、ご家庭でのケア、そして学校保健安全法に基づく登園・登校の目安を明確に示します。まず、全体像を把握しやすくするために、各疾患の特徴を比較一覧表にまとめました。
| 疾患名 | 主な原因 | 潜伏期間 | 発熱と発疹の順番 | 発疹の特徴 | 他の主な症状 | 登園・登校の目安11 |
|---|---|---|---|---|---|---|
| 1. 突発性発疹 | ヒトヘルペスウイルス6, 7型 | 10日前後 | 熱が下がってから発疹 | 淡いピンク色の斑丘疹、体幹中心 | 高熱、下痢、不機嫌 | 解熱し全身状態が良ければ可 |
| 2. 手足口病 | コクサッキーウイルス、エンテロウイルス71など | 3~6日 | 同時か、発疹が先行 | 手のひら・足裏・口内の水疱 | 口の痛み、食欲不振 | 解熱し食事がとれれば可 |
| 3. 伝染性紅斑(リンゴ病) | ヒトパルボウイルスB19 | 10~20日 | 発疹のみ、または軽い風邪症状の後 | 頬の紅斑(平手打ち様)、手足のレース状紅斑 | 関節痛(年長児・成人) | 全身状態が良ければ可 |
| 4. 水痘(みずぼうそう) | 水痘・帯状疱疹ウイルス | 10~21日 | ほぼ同時 | 赤い斑点→水疱→痂皮が混在、強いかゆみ | 倦怠感 | すべての発疹が痂皮化するまで |
| 5. 麻疹(はしか) | 麻疹ウイルス | 10~12日 | 高熱・風邪症状の後、再発熱と同時に発疹 | 鮮やかな紅色の斑丘疹、癒合傾向、色素沈着 | コプリック斑、咳、鼻水、結膜炎 | 解熱後3日を経過するまで |
| 6. 風疹(三日ばしか) | 風疹ウイルス | 14~21日 | ほぼ同時 | 淡いピンク色の斑丘疹、3日程度で消退 | 耳後部・頸部リンパ節の腫れと痛み | 発疹が消失するまで |
| 7. 溶連菌感染症 | A群β溶血性レンサ球菌 | 2~5日 | 発熱と同時 | 細かい点状の紅斑(サンドペーパー様) | 咽頭痛、いちご舌、嘔吐 | 抗菌薬治療開始後24~48時間経過 |
| 8. 川崎病 | 不明(免疫系の異常) | – | 発熱で発症し、症状が順次出現 | 不定形発疹、BCG接種痕の発赤 | 両眼結膜充血、いちご舌、手足の腫れ | 医師の許可が必要 |
| 9. 髄膜炎菌感染症 | 髄膜炎菌 | 2~10日 | 発熱と同時 | 押しても消えない点状出血・紫斑 | 激しい頭痛、嘔吐、意識障害 | 医師の許可が必要 |
| 10. 薬疹・アレルギー | 薬剤、食物、ウイルスなど | 様々 | 様々 | 蕁麻疹(膨疹)、左右対称の紅斑など | 強いかゆみ | 感染症ではないため症状次第 |
【ウイルス性疾患】
1. 突発性発疹 (Exanthem Subitum / Roseola Infantum)
概要: 「赤ちゃんの初めての発熱」として最もよく知られる病気の一つです。多くの場合、生後6ヶ月から2歳頃までに経験し、特に心配のない経過をたどることがほとんどです13。
原因: 主な原因はヒトヘルペスウイルス6型(HHV-6)で、一部は7型(HHV-7)によるものです。ウイルスは感染者の唾液中に存在し、家族など身近な人から感染すると考えられています13。
症状の経過: この病気の最大の特徴は、発熱と発疹の現れ方にあります。まず、前触れなく39℃から40℃といった高熱が突然出ます。しかし、高熱の割にはお子さんの機嫌は比較的良く、水分も摂れることが多いのが特徴です14。この高熱が3~4日続いた後、まるで魔法のようにスッと熱が下がります。そして、解熱とほぼ同時に、お腹や背中といった体の中心部から、淡いピンク色の小さな発疹が出現し始め、次第に顔や手足へと広がっていきます。この発疹はかゆみを伴わず、2~3日で跡を残さずにきれいに消えていきます7。
ホームケアと治療: 特効薬はなく、治療は症状を和らげる対症療法が中心です。高熱でつらそうな場合は解熱剤を使用し、脱水を防ぐためにこまめな水分補給を心がけてください。多くの場合、発疹が出て初めて「ああ、これは突発性発疹だったのね」と診断が確定します15。
登園・登校: 解熱して、お子さんの全身状態が良く、普段通りに食事が摂れるようになれば登園・登校が可能です。発疹が残っていても、この時期には他人にうつす心配はありません11。
2. 手足口病 (Hand, Foot, and Mouth Disease – HFMD)
概要: その名の通り、手のひら、足の裏、そして口の中に特徴的な水疱(すいほう)ができる、夏かぜの代表格です。例年、夏に流行のピークを迎えます16。
原因: 原因となるウイルスは一つではなく、主にコクサッキーウイルスA16型やエンテロウイルス71型(EV71)など、複数のエンテロウイルス属のウイルスによって引き起こされます。このため、一度かかっても、別の型のウイルスに感染して再び発症することがあります14。感染経路は、咳やくしゃみによる飛沫感染、水疱の内容物や便に排出されたウイルスによる接触感染・経口感染です。
症状: 38℃前後の発熱を伴うことが多いですが、熱が出ないこともあります5。主症状は、手のひら、足の裏、口の粘膜や舌に現れる2~5mm程度の水疱性の発疹です。おしりや膝、肘に発疹が出ることもあります5。特に口の中にできた水疱が破れて口内炎(アフタ)になると、強い痛みを伴い、食事や水分が摂りにくくなることがあります5。
ホームケアと治療: 治療は対症療法が基本です。口の痛みが強い場合は、熱いものや酸っぱいもの、硬いものは避け、プリン、ゼリー、アイスクリーム、冷めたスープなど、のどごしの良いものを与えましょう。最も重要なのは脱水の予防であり、水分だけは少量ずつでも頻繁に与えるようにしてください14。
登園・登校: 熱が下がり、口の痛みがなくなって普段通りの食事が摂れ、全身状態が良好になれば登園・登校可能です。ただし、症状が回復した後も、ウイルスは便の中から2~4週間にわたって排出され続けるため、集団生活の場では、おむつ交換後の手洗いやタオルの共用を避けるなどの感染対策が非常に重要です11。
専門的視点:手足口病の重症化リスクについて一般的に手足口病は軽症で済むことが多い日本の状況とは異なり、海外、特にアジア地域ではエンテロウイルス71型(EV71)による大規模な流行で、重篤な合併症や死亡例が報告されています16。EV71は、まれに中枢神経系に影響を及ぼし、急性脳炎や髄膜炎といった深刻な神経合併症を引き起こすことがあります。日本国内でも、EV71感染に関連した死亡例が過去に報告されています16。ほとんどの場合は心配いりませんが、「ぐったりして意識がはっきりしない」「嘔吐を繰り返す」「呼吸が速く苦しそう」といった症状が見られた場合は、通常の手足口病ではない可能性を考え、直ちに医療機関を受診する必要があります。
3. 伝染性紅斑(リンゴ病)(Erythema Infectiosum / Fifth Disease)
概要: 両方の頬がリンゴのように真っ赤になる特徴的な発疹から「リンゴ病」という愛称で知られています。幼児から学童期の子供に多く見られます17。
原因: ヒトパルボウイルスB19というウイルスが原因で、主に咳やくしゃみなどの飛沫によって感染します17。
症状: 10~20日の潜伏期間の後、まず頬に蝶が羽を広げたような、境界のはっきりした赤い発疹(”slapped-cheek” appearance)が現れます6。その1~2日後、腕や太もも、お尻などに、レース編みや網目のような模様の赤い発疹が広がります。このレース状の発疹は、日光に当たったり、入浴したり、運動したりすると一時的に赤みが強くなることがあります14。発疹が出る1週間ほど前に、微熱や倦怠感、鼻水といった軽い風邪のような症状が見られることがありますが、特徴的な発疹が出現する頃には、ウイルスの排出はほぼ終わり、他者への感染力はほとんどなくなっています17。
ホームケアと治療: 自然に治癒する病気なので、特別な治療は必要ありません。発疹のかゆみが強い場合は、かゆみ止めの薬が処方されることがあります。
登園・登校: 発疹が出て診断された時点ではすでに感染力がないため、全身状態が元気であれば登園・登校して構いません11。
特別な注意:妊婦への影響伝染性紅斑で最も注意すべき点は、妊娠中(特に妊娠初期)の女性が感染した場合です。ウイルスが胎盤を通じて胎児に感染すると、重度の貧血を引き起こし、「胎児水腫」という状態や、まれに流産・死産の原因となることがあります14。ご家族や周囲に妊婦さんがいる場合は、お子さんがリンゴ病と診断されたことを伝え、妊婦さんが感染しないように配慮することが重要です。
4. 水痘(みずぼうそう)(Varicella / Chickenpox)
概要: 強いかゆみを伴う水疱が次々と全身に出現する、非常に感染力の強い病気です。かつては誰もが子供の頃にかかる病気でしたが、ワクチンの普及により患者数は激減しました。
原因: 水痘・帯状疱疹ウイルス(VZV)の初感染によって起こります。このウイルスは感染力が極めて強く、空気感染(同じ室内にいるだけで感染)、飛沫感染、水疱の内容物からの接触感染で広がります10。
症状: 10~21日間の潜伏期間の後、発熱とほぼ同時に、お腹や背中、顔に虫刺されのような赤い発疹が出始め、あっという間に全身に広がります。最大の特徴は、発疹が「赤い斑点(紅斑)→少し盛り上がった丘疹→水疱→膿を含んだ膿疱→かさぶた(痂皮)」と数時間のうちに急速に変化し、これらの様々な段階の発疹が同時に混在することです10。水疱は強いかゆみを伴い、頭皮や口の中、陰部などの粘膜にもできることがあります。
ホームケアと治療: 最も重要なのは、かき壊しを防ぐことです。かき壊すと、細菌による二次感染(とびひなど)を起こしたり、跡が残ったりする原因になります。爪を短く切り、清潔に保ちましょう。治療としては、かゆみを抑えるための抗ヒスタミン薬の内服や、発疹に塗る塗り薬(亜鉛華軟膏「カチリ」など)が処方されます。症状が重い場合や、アトピー性皮膚炎があるなど重症化のリスクがあるお子さんには、ウイルスの増殖を抑える抗ウイルス薬(アシクロビルなど)が発症早期に使用されます10。
登園・登校: 学校保健安全法で定められており、すべての発疹がかさぶたになるまで出席停止となります。これには数日から1週間程度かかります10。
専門的視点:ワクチン導入後の水痘の変化2014年からの水痘ワクチンの定期接種化(2回接種)により、日本の水痘の様相は大きく変わりました18。患者数が大幅に減少しただけでなく、発症する年齢層も変化しています。以前は5歳未満が大多数でしたが、現在はワクチンを1回しか接種していない、あるいは未接種の5~9歳の学童層での発生が相対的に目立つようになっています19。また、ワクチンを接種したお子さんが軽症の水痘(ブレイクスルー水痘)にかかることもあります。この場合、発疹の数が少なく、水疱にならずに終わることもありますが、感染力はあるため注意が必要です10。
5. 麻疹(はしか)(Measles / Rubeola)
概要: 「命定め」と言われたほど重篤な感染症で、感染力がすべての感染症の中で最強クラスです。肺炎や脳炎などの重い合併症を引き起こす可能性があり、ワクチンによる予防が何よりも重要な病気です。
原因: 麻疹ウイルスが原因で、空気感染によって広がります。免疫がない人がウイルスに曝露すると、ほぼ100%発症します11。
症状: 症状は特徴的な2段階の経過をたどります。
- カタル期(潜伏期間10~12日の後、3~4日間): 38℃以上の発熱、しつこい咳、鼻水、目やになどの強い風邪症状が現れます。この時期が最も感染力が強いとされています。この時期の後半に、頬の内側の粘膜に「コプリック斑」と呼ばれる、塩を振りかけたような少し隆起した白い斑点が出現します。これは麻疹に特徴的な所見です8。
- 発疹期: カタル期の症状が続いた後、一度37℃台まで熱が下がりかけたかと思うと、半日ほどで再び39~40℃の高熱となります(二峰性発熱)。この再度の発熱と同時に、耳の後ろや首のあたりから鮮やかな赤い発疹が出現し、24時間以内に顔、体、手足へと急速に広がります。発疹は次第にくっつき合い(癒合傾向)、まだら模様のようになります8。
合併症: 肺炎や中耳炎を高頻度に合併します。さらに、約1,000人に1~2人の割合で脳炎を発症し、死亡や重い後遺症(知的障害、運動障害など)を残すことがあります11。また、数年後に発症する亜急性硬化性全脳炎(SSPE)という、さらに重篤な合併症のリスクもあります。
治療と予防: 麻疹に対する特効薬はありません。治療は症状を和らげる対症療法のみです。唯一かつ最も確実な予防法は、MR(麻しん風しん混合)ワクチンを2回接種することです。1歳の誕生日を迎えたら第1期、小学校入学前の1年間に第2期を必ず接種しましょう20。
登園・登校: 解熱した後3日を経過するまでは出席停止となります11。
6. 風疹(三日ばしか)(Rubella / German Measles)
概要: 症状自体は麻疹ほど重くなく、「三日ばしか」の名の通り比較的軽やかに経過することが多い病気です。しかし、妊娠初期の女性が感染すると、生まれてくる赤ちゃんに深刻な障害(先天性風疹症候群)を引き起こす可能性があるため、社会全体で流行を防ぐことが非常に重要です。
原因: 風疹ウイルスが原因で、感染者の咳やくしゃみに含まれるウイルスを吸い込むことによる飛沫感染で広がります11。
症状: 2~3週間の潜伏期間の後、発熱と発疹がほぼ同時に現れるのが特徴です。熱は出ないことも、出ても微熱程度のこともあります8。発疹は麻疹より淡いピンク色の小さな斑丘疹で、顔から始まって全身に広がりますが、麻疹のように癒合することは少なく、通常は3日程度で色素沈着を残さずにきれいに消えていきます8。もう一つの大きな特徴は、耳の後ろや首のリンパ節が腫れて痛むことです11。
治療と予防: 風疹にも特効薬はなく、対症療法が中心となります。予防にはMRワクチンの2回接種が極めて有効です。特に将来妊娠を希望する女性と、そのパートナーや家族が確実に免疫を獲得しておくことが、先天性風疹症候群を防ぐために不可欠です21。
登園・登校: 発疹が消失するまで出席停止と定められています11。
【細菌性・その他】
7. 溶連菌感染症(猩紅熱を含む)
概要: 正式には「A群溶血性レンサ球菌咽頭炎」と呼ばれる細菌感染症です。強いのどの痛みと発熱が特徴で、時に全身に特徴的な発疹を伴います(この状態を特に猩紅熱と呼びます)。
原因: A群β溶血性レンサ球菌という細菌が、のどに感染することで発症します。咳やくしゃみによる飛沫感染や、菌が付着した手やおもちゃなどを介した接触感染で広がります12。
症状: 2~5日の潜伏期間の後、突然の38~39℃の発熱、強いのどの痛み、倦怠感、時に嘔吐で発症します22。のどを見ると扁桃腺が真っ赤に腫れ、白い膿が付いていることもあります。舌の表面がブツブツと赤く、まるで熟したイチゴのように見える「いちご舌」は、この病気に非常に特徴的な所見です23。発疹は、首や胸のあたりから、細かい点状の赤い発疹として現れ、全身に広がります。この発疹はかゆみを伴い、触るとザラザラとした紙やすりのような感触(サンドペーパー様皮膚)が特徴です6。回復期には、手足の指先の皮が薄くむけてくることがあります14。
治療: 細菌感染症であるため、抗菌薬(抗生物質)による治療が必須です。通常、ペニシリン系の抗菌薬を10日間程度、確実に飲み切ることが極めて重要です。症状が良くなったからといって自己判断で服薬を中断すると、菌が体内に残り、数週間後に心臓弁膜に障害をきたす「リウマチ熱」や、腎臓に炎症を起こす「急性糸球体腎炎」といった重篤な合併症を引き起こすリスクがあります23。
登園・登校: 日本小児科学会の提言に基づき、適切な抗菌薬による治療を開始してから24~48時間が経過し、熱がなく全身状態が良好であれば登園・登校が可能です。
8. 川崎病 (Kawasaki Disease)
概要: 主に4歳以下の乳幼児に発症する、原因不明の病気です。この病気の本質は、全身の血管に炎症が起きる「血管炎」であり、特に心臓に栄養を送る重要な血管である冠動脈に炎症が及ぶと、動脈瘤(こぶ)ができてしまうことがあります。これが将来的に心筋梗塞などの原因となるため、早期診断・早期治療が何よりも重要です24。
原因: 未だに解明されていませんが、特定の遺伝的素因を持つ子供が、何らかの病原体(ウイルスや細菌など)に感染することを引き金として、免疫システムが過剰に反応し、自身の血管を攻撃してしまうのではないかと考えられています24。
主要な症状: 診断は、以下の6つの主要症状のうち、5つ以上を満たす場合に行われます。ただし、4つでも心臓の超音波検査で冠動脈の異常が見つかれば川崎病と診断されます24。
- 発熱: 抗菌薬が効かない高熱が続きます。かつては「5日以上」が基準でしたが、早期治療の普及により、最新の診断の手引き(改訂第6版)では発熱期間は必須条件ではなくなりました。これは、4病日以前に治療を開始して解熱した場合を見逃さないためです2。
- 両目の充血: 白目の部分がウサギの目のように赤くなりますが、通常の結膜炎と違って目やには伴いません。
- 口唇・口腔の変化: 唇が真っ赤に腫れて乾燥し、ひび割れて出血することもあります。舌は溶連菌感染症と同様に「いちご舌」になります。
- 発疹: 全身に様々な形の赤い発疹(不定形発疹)が出ます。特に重要なサインとして、BCGを接種した跡が赤く腫れ上がることがあり、これも主要症状の一つとして数えられます2。
- 手足の変化: 急性期には、手のひらや足の裏がパンパンに赤く腫れます(硬性浮腫)。熱が下がって1~2週間経った回復期には、指先から皮膚が膜のようにベロっとむけてきます(膜様落屑)。
- 首のリンパ節の腫れ: 主に片側の首のリンパ節が硬く腫れて痛みます。
治療: 川崎病が疑われたら、原則として入院治療となります。心臓の合併症である冠動脈瘤の発生を抑えるため、免疫グロブリン大量静注療法(IVIG)と、血栓予防のためのアスピリン内服療法が標準的な治療です25。
登園・登校: 急性期の治療が終了し、退院後の生活について医師の許可が出てからとなります。
9. 髄膜炎菌感染症 (Meningococcal Disease)
概要: 進行が極めて速く、発症から24時間以内に命を落とすこともある、最も危険な細菌感染症の一つです。早期発見と一刻も早い治療開始が生死を分けます。
原因: 髄膜炎菌という細菌が、血液中や髄液中に侵入することで発症します(侵襲性髄膜炎菌感染症)。健康な人の鼻やのどにも存在することがありますが、何らかのきっかけで体内に侵入し、重篤な病気を引き起こします。飛沫感染で人から人へとうつります26。
症状: 突然の高熱、激しい頭痛、嘔吐、光をまぶしがる(羞明)、意識がもうろうとする、けいれんなど、髄膜炎の典型的な症状で発症します。しかし、この病気の最大の特徴であり、最も警戒すべきサインは、皮膚に現れる「押しても消えない発疹(点状出血・紫斑)」です9。最初はごく小さな赤い点(点状出血)として現れますが、これが数時間のうちに急速に融合・拡大し、大きな紫色のあざ(紫斑)のようになっていきます。これは菌血症により全身の血管が障害され、血液が漏れ出している危険な状態を示しています。
治療: この病気を疑った場合、様子を見るという選択肢は絶対にありません。診断の確定を待たず、疑った時点ですぐに強力な抗菌薬の点滴を開始する必要があります。ためらわずに救急車を呼び、救急隊員に「発熱と、押しても消えない発疹がある」と明確に伝えてください26。
予防: 日本では流行はまれですが、全寮制の学校や自衛隊など、集団生活の場で集団発生することがあります。海外、特にアフリカの「髄膜炎ベルト」と呼ばれる地域では流行が見られます。予防のためのワクチン(任意接種)があり、これらの環境に入る人や流行地域へ渡航する人には接種が推奨されます27。
登園・登校: 治療が完了し、医師の許可が必要です。
10. 薬疹とその他のアレルギー性発疹
概要: 発熱と発疹は必ずしも感染症だけが原因ではありません。薬剤や食物などに対する体の反応として現れることもあります。
- 薬疹 (Drug Eruptions):
- 原因: 抗菌薬、解熱鎮痛薬、抗けいれん薬など、あらゆる種類の医療用医薬品や市販薬が原因となる可能性があります1。
- 症状: 最も多いのは、かゆみを伴う赤い斑点や丘疹(斑丘疹型薬疹)が、体幹を中心に左右対称に広がっていくタイプです。通常、原因となる薬剤を飲み始めてから数日~2週間程度で出現します28。
- 重症薬疹(スティーブンス・ジョンソン症候群/中毒性表皮壊死融解症): まれですが、命に関わる重篤な薬疹があります。高熱とともに、唇や口の中、目、陰部などの粘膜がひどくただれ、全身の皮膚が赤くなり、やけどのように水ぶくれができて剥がれ落ちるような場合は、スティーブンス・ジョンソン症候群(SJS)や中毒性表皮壊死融解症(TEN)が疑われます。これは薬物アレルギーの中でも最重症型であり、直ちに専門的な治療が可能な病院への入院が必要です29。
- 蕁麻疹(じんましん)(Urticaria / Hives):
- 症状: 蚊に刺されたように皮膚の一部が赤く盛り上がる「膨疹」が特徴で、強いかゆみを伴います。この膨疹は、数十分から数時間で跡形もなくきれいに消え、また別の場所に出現するという「移動性」が見られます12。
- 原因: 食物(卵、牛乳、小麦など)、薬剤、ハウスダストなどのアレルゲンだけでなく、ウイルス感染症そのものが引き金となって蕁麻疹が出ることもあります1。
- 治療: 原因が明らかな場合は、それを避けることが第一です。症状を抑えるためには、抗ヒスタミン薬の内服が中心となります。息苦しさ、声のかすれ、顔やまぶたの著しい腫れなどを伴う場合は、アナフィラキシーという重篤なアレルギー反応の可能性があり、救急受診が必要です。
登園・登校: 薬疹や蕁麻疹は他人にうつる病気ではないため、症状が落ち着いており、本人が元気であれば登園・登校は可能です。
保護者のためのQ&A:小児科医が答えます
ここでは、保護者の皆様からよく寄せられる質問について、小児科医の立場からお答えします。
Q1. 熱さまし(解熱剤)は、いつ、どのように使えばいいですか?
熱そのものは、体がウイルスや細菌と戦っているための防御反応です。したがって、熱を無理に下げる必要はありません。解熱剤を使うかどうかの判断基準は、「熱の高さ」ではなく「お子さんがどれだけつらいか」です3。
使うタイミング: 熱が40℃あっても、水分が摂れて比較的元気にしているのであれば、必ずしも使う必要はありません。逆に、38℃台でも、熱のせいでぐったりして水分が摂れない、つらくて眠れない、機嫌が非常に悪いといった場合には、一時的に楽にしてあげる目的で解熱剤を使うのが良いでしょう3。
種類と使い方: 子供に使用できる解熱剤の主成分は「アセトアミノフェン」です。これは作用が穏やかで、安全性が高いとされています。医師から処方されたものや、薬剤師に相談して購入した子供用のものを、必ず体重に合わせた正しい用量で使ってください。使用間隔は、通常4~6時間以上あける必要があります30。坐薬と飲み薬の併用や、異なる種類の解熱剤を自己判断で使うことは避けてください。
Q2. 発疹のかゆみ対策とスキンケアはどうすれば?
特に水痘や蕁麻疹など、強いかゆみを伴う発疹は子供にとって非常につらいものです。かき壊しは、とびひ(伝染性膿痂疹)などの細菌二次感染や、跡が残る原因になるため、適切なかゆみ対策が重要です。
- かき壊し防止: 爪を短く切り、やすりで滑らかにしておきましょう。ミトンや手袋も有効です。
- 冷やす: かゆい部分を冷たい濡れタオルや、タオルで包んだ保冷剤などで冷やすと、一時的にかゆみが和らぎます。
- 入浴と保湿: 入浴は皮膚を清潔に保つために大切です。ただし、熱いお湯はかゆみを増強させるため、ぬるめのお湯でさっと済ませましょう。石鹸はよく泡立て、手で優しくなでるように洗い、ゴシゴシこすらないようにします31。入浴後は、処方された塗り薬を塗り、必要であれば保湿剤で皮膚のバリア機能を保ちましょう。
- 薬剤の使用: 医師から処方された抗ヒスタミン薬(飲み薬)や、ステロイドまたは非ステロイド系の塗り薬を指示通りに使用してください。
Q3. 感染症はワクチンで防げますか?
はい、発熱や発疹を伴う感染症の中には、ワクチンで確実に予防できる、あるいは重症化を防げるものが多くあります。お子さんの健康を守る上で、予防接種は最も効果的で重要な手段です10。特に、重篤な合併症のリスクがある麻疹、風疹、水痘は、定期接種のスケジュール通りに必ず接種を完了させましょう。
| 疾患名 | 関連する定期接種ワクチン | 標準的な接種時期(2024年現在) |
|---|---|---|
| 麻疹(はしか) | MR(麻しん風しん混合)ワクチン | 第1期: 1歳になってから1年間 第2期: 小学校入学前の1年間 |
| 風疹(三日ばしか) | MR(麻しん風しん混合)ワクチン | 第1期: 1歳になってから1年間 第2期: 小学校入学前の1年間 |
| 水痘(みずぼうそう) | 水痘ワクチン | 1回目: 1歳になってから1年間 2回目: 1回目終了後、標準的には6ヶ月~12ヶ月の間隔をおいて |
Q4. ウイルス性の発疹とじんましんの違いは何ですか?
見た目が似ていて紛らわしいことがありますが、いくつかのポイントで見分けることができます12。
ウイルス性発疹:
- 持続性: 一度出ると、病気が治るまでの数日間は出たままです。
- 他の症状: 発熱や咳、鼻水など、他の風邪症状を伴うことがほとんどです。
- 流行状況: 周囲の保育園や学校で同じ病気が流行していることが多いです。
蕁麻疹(じんましん):
- 移動性・消退性: 最大の特徴は、数十分~数時間で跡形もなくきれいに消え、また別の場所に出てくることを繰り返す点です。
- かゆみ: 非常に強いかゆみを伴うことが一般的です。
- 原因: ウイルス感染が引き金になることもありますが、発疹そのものはアレルギー反応によるものです。
ただし、判断に迷う場合は自己判断せず、医療機関で相談することが大切です。
結論
お子さんの突然の発熱と発疹は、保護者の皆様にとって大きな試練です。しかし、この記事で解説した知識を持つことで、その不安は「冷静な観察と適切な行動」へと変わるはずです。最後に、最も大切なメッセージを改めてお伝えします。
- まず観察: お子さんに異変があったら、慌てずに「全身状態(機嫌・活気、水分、呼吸)」を観察してください。これが重症度を判断する最も重要な鍵です。
- 危険なサインを知る: 「押しても消えない発疹」「ぐったりしている」「生後3ヶ月未満の高熱」など、ためらわずに救急受診すべき危険なサインを覚えておきましょう。あなたの迅速な判断がお子さんを救います。
- 自己判断は禁物: 多くの発疹症は自然に治りますが、中には抗菌薬が必要な溶連菌感染症や、専門的な治療が必須の川崎病などが隠れています。診断は必ず医師に委ねてください。
- 予防接種の重要性: 麻疹、風疹、水痘など、ワクチンで防げる重い病気があります。予防接種は、お子さん個人だけでなく、社会全体を守るための最も有効な手段です。
この情報が、暗闇の中の一筋の光のように、皆様の不安を照らし、お子さんの健やかな回復への道をサポートできることを心から願っています。そして、日頃から何でも相談できる「かかりつけ医」との信頼関係を築いておくことが、いざという時の最大の安心につながることも、ぜひ覚えておいてください。
免責事項この記事は情報提供のみを目的としており、専門的な医学的アドバイスに代わるものではありません。健康上の懸念がある場合、またはご自身の健康や治療に関する決定を下す前には、必ず資格のある医療専門家にご相談ください。
参考文献
- Chowdhury S, Chowdury S, Hassan M. Febrile Illness with Skin Rashes. J Bangladesh Coll Phys Surg. 2015;33(3):149-156. Available from: https://pmc.ncbi.nlm.nih.gov/articles/PMC4607768/
- 日本川崎病学会. 川崎病診断の手引き 改訂第6版. 2020. Available from: https://www.jskd.jp/%E5%B7%9D%E5%B4%8E%E7%97%85%E9%96%A2%E9%80%A3%E6%83%85%E5%A0%B1/%E8%A8%BA%E6%96%AD%E3%81%AE%E6%89%8B%E5%BC%95%E3%81%8D/
- National Institute for Health and Care Excellence (NICE). Fever in under 5s: assessment and initial management. NICE guideline [NG143]. 2019. Available from: https://www.nice.org.uk/guidance/ng143
- The Royal Children’s Hospital Melbourne. Clinical Practice Guideline on Febrile Child. 2018. Available from: https://www.rch.org.au/clinicalguide/guideline_index/febrile_child/
- キッズドクターマガジン. 発疹が出る子どもの感染症まとめ. [インターネット]. [引用日: 2025年6月19日]. Available from: https://kids-doctor.jp/magazine/380qthh_a3sr
- Chuh A, Zawar V, Sciallis G, Lee A. Common Skin Rashes in Children. Am Fam Physician. 2015 Aug 1;92(3):211-8. Available from: https://www.aafp.org/pubs/afp/issues/2015/0801/p211.html
- Mullins TB, Krishnamurthy K. The rash with maculopapules and fever in children. Clin Dermatol. 2018 Mar-Apr;36(2):187-194. Available from: https://uthsc.edu/pediatrics/clerkship/documents/fever-and-rash-clin-derm-2018.pdf
- ユビー. 手足口病と症状が似ている他の病気はありますか?. [インターネット]. [引用日: 2025年6月19日]. Available from: https://ubie.app/byoki_qa/clinical-questions/g2f5rkjlp
- The Royal Children’s Hospital Melbourne. Clinical Practice Guideline on Petechiae and purpura. 2021. Available from: https://www.rch.org.au/clinicalguide/guideline_index/fever_and_petechiae_purpura/
- 国立感染症研究所. 水痘とは. [インターネット]. [引用日: 2025年6月19日]. Available from: https://id-info.jihs.go.jp/diseases/sa/varicella/010/varicella-intro.html
- 厚生労働省. 学校、幼稚園、保育所において予防すべき感染症の解説. 平成30年3月改訂版. Available from: https://www.mhlw.go.jp/stf/shingi/2r9852000002q4hg-att/2r9852000002q4lb.pdf
- サラヤ株式会社. No.13 子どもの感染症Q&A①. [インターネット]. [引用日: 2025年6月19日]. Available from: https://pro.saraya.com/kansen-yobo/column/child/nakano13.html
- Santoro JD, Scott B, Strassberg R. 8 viral exanthems of childhood. J Fam Pract. 2017 Oct;66(10):598-605. Available from: https://cdn.mdedge.com/files/s3fs-public/Document/October-2017/jfp06610598r.pdf
- 富山県医師会. 子供の流行性疾患. [インターネット]. [引用日: 2025年6月19日]. Available from: http://www.toyama.med.or.jp/wp/?page_id=1292
- MSDマニュアル家庭版. 小児の発疹. [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.msdmanuals.com/ja-jp/home/23-%E5%B0%8F%E5%85%90%E3%81%AE%E5%81%A5%E5%BA%B7%E4%B8%8A%E3%81%AE%E5%95%8F%E9%A1%8C/%E4%B9%B3%E5%85%90%E3%81%A8%E5%B9%BC%E5%85%90%E3%81%AE%E7%97%87%E7%8A%B6/%E5%B0%8F%E5%85%90%E3%81%AE%E7%99%BA%E7%96%B9
- 国立感染症研究所. 手足口病とは. [インターネット]. [引用日: 2025年6月19日]. Available from: https://id-info.jihs.go.jp/diseases/ta/hfmd/010/hfmd.html
- 厚生労働省. 伝染性紅斑について. [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/kenkou/kekkaku-kansenshou19/fifth_disease.html
- 国立感染症研究所. IDWR速報記事 2017年第46号. [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.niid.go.jp/niid/ja/varicella-m/varicella-idwrs.html
- 国立感染症研究所. 水痘ワクチン定期接種化後の水痘発生動向の変化~感染症発生動向調査より・2021年第26週時点~. [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.niid.go.jp/niid/ja/varicella-m/varicella-idwrs/10892-varicella-20220113.html
- 厚生労働省検疫所. 麻しん(はしか)(Measles). [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.forth.go.jp/moreinfo/topics/name62.html
- 厚生労働省検疫所. 風しん(Rubella). [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.forth.go.jp/moreinfo/topics/name64.html
- 厚生労働省. 抗微生物薬適正使用の手引き 第三版. [インターネット]. 2023. Available from: https://www.mhlw.go.jp/content/10900000/001169116.pdf
- 公益社団法人日本皮膚科学会. Q18猩紅熱(しょうこうねつ)はどのような症状ですか?. [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.dermatol.or.jp/qa/qa40/q18.html
- 徳洲会グループ. 小児科の病気:川崎病. [インターネット]. [引用日: 2025年6月19日]. Available from: https://www.tokushukai.or.jp/treatment/pediatrics/kawasaki.php
- 日本小児循環器学会. 日本小児循環器学会川崎病急性期治療のガイドライン(2020年改訂版). 2020. Available from: https://jpccs.jp/10.9794/jspccs.36.S1.1/data/index.html
- 国立感染症研究所. 髄膜炎菌感染者の接触者に対する予防内服について. [インターネット]. 2012. Available from: https://www.niid.go.jp/niid/ja/iasr-sp/2258-related-articles/related-articles-406/4147-dj4064.html
- 日本環境感染学会. 医療関係者のためのワクチンガイドライン 追補 髄膜炎菌ワクチン. 2015. Available from: http://www.kankyokansen.org/uploads/uploads/files/jsipc/tsuiho-1.pdf
- 日本医科大学. 薬疹の診断と治療. [インターネット]. Available from: https://www.nms.ac.jp/sh/jmanms/pdf/002020103.pdf
- 厚生労働省. 38 スティーヴンス・ジョンソン症候群. [インターネット]. Available from: https://www.mhlw.go.jp/file/06-Seisakujouhou-10900000-Kenkoukyoku/0000064391.pdf
- 厚生労働省. 抗微生物薬適正使用の手引きの改正内容(たたき台) 厚生労働科学研究 宮入班. 2023. Available from: https://www.mhlw.go.jp/content/10900000/shiryo2_2.pdf
- 日本小児皮膚科学会. とびひ. [インターネット]. [引用日: 2025年6月19日]. Available from: https://jspd.umin.jp/qa/02_tobihi.html